Cholangite biliaire primitive
La cholangite biliaire primitive est une maladie chronique inflammatoire auto-immune qui affecte les voies biliaires du foie. Elle se caractérise par une destruction progressive des petits canaux biliaires à l’intérieur du foie, ce qui entraîne une altération de la circulation de la bile. Cette affection touche principalement les femmes d’âge moyen et est souvent associée à d’autres maladies auto-immunes, telles que la thyroïdite, la polyarthrite rhumatoïde ou le syndrome de Sjögren.
 Qu’est-ce que ?
Qu’est-ce que ?
Définition
La cholangite biliaire primitive (CBP) est une maladie chronique des voies biliaires intrahépatiques, autrefois connue sous le nom de “cirrhose biliaire primitive”. Elle se caractérise par une inflammation progressive et une destruction des petits canaux biliaires à l’intérieur du foie. La CBP est considérée comme une maladie auto-immune, bien que sa cause exacte reste inconnue.
Explications
La cause exacte de la cholangite biliaire primitive (CBP) reste inconnue, mais on pense qu’il s’agit d’une maladie auto-immune dans laquelle le système immunitaire attaque les voies biliaires à l’intérieur du foie. Cette attaque provoque une inflammation et une destruction progressive des canaux biliaires, ce qui entraîne une altération de l’écoulement de la bile.
L’accumulation de la bile dans le foie peut entraîner une réduction de l’absorption des vitamines liposolubles (vitamines A, D, E et K) par l’intestin. Cela peut entraîner des carences en ces vitamines, en particulier en vitamine D, qui est importante pour la santé osseuse. Les carences en vitamines liposolubles peuvent provoquer des douleurs osseuses, une faiblesse musculaire et d’autres symptômes associés à des problèmes de métabolisme osseux.
La malabsorption des vitamines liposolubles est une caractéristique courante de la CBP, et la supplémentation en vitamines peut être nécessaire pour compenser ces carences et prévenir les complications associées.
La recherche se poursuit pour mieux comprendre les mécanismes sous-jacents de la CBP et identifier les facteurs qui contribuent au développement de la maladie. Cela permettra d’améliorer les options de traitement, de mieux gérer les symptômes et de prévenir les complications à long terme associées à la maladie.
 Diagnostic
Diagnostic
Les personnes concernées
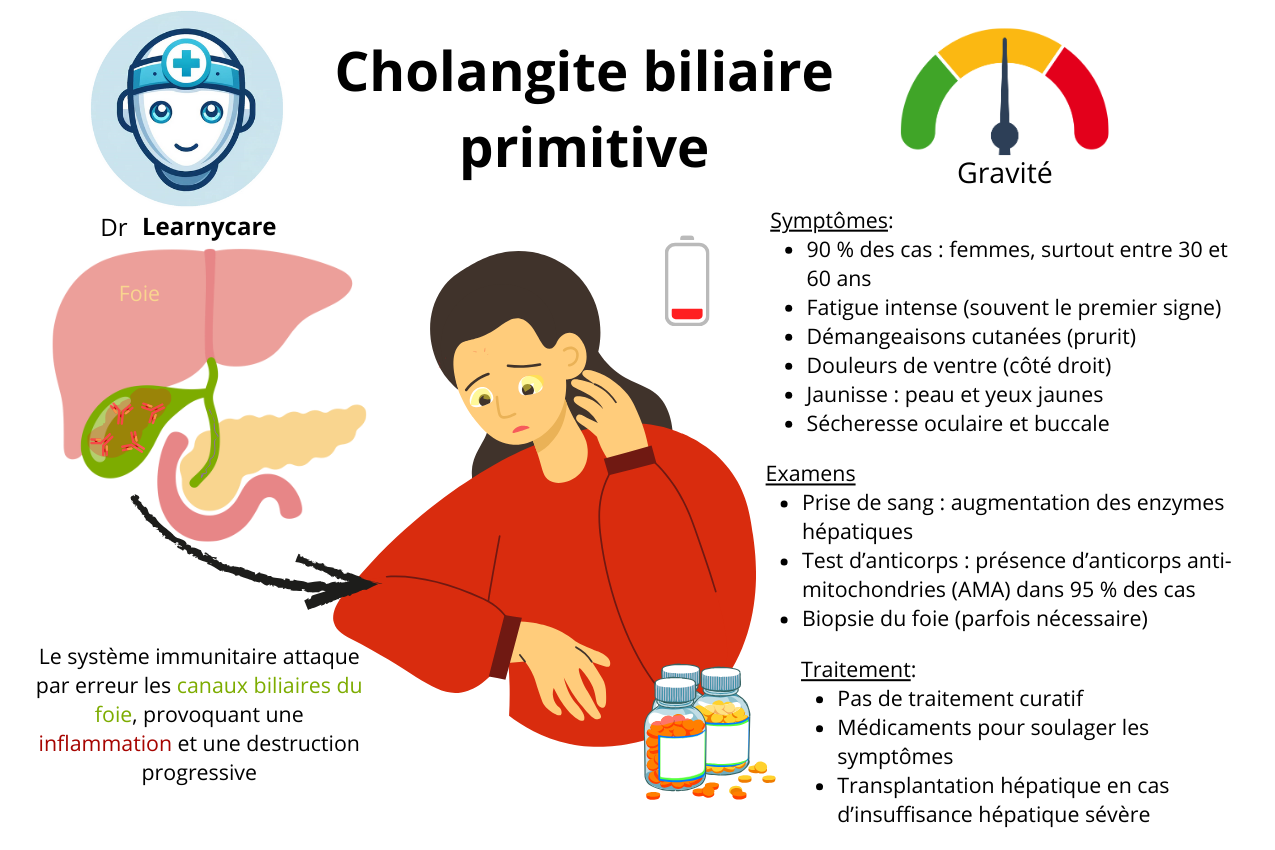
La cholangite biliaire primitive (CBP) est une maladie qui touche principalement les femmes, représentant environ 90% des cas. Elle survient généralement entre l’âge de 40 et 70 ans. On estime qu’il y a environ 30 nouveaux cas de CBP pour un million d’habitants chaque année.
Les facteurs de risque spécifiques qui contribuent au développement de la CBP ne sont pas complètement compris. Cependant, des études suggèrent qu’il peut y avoir une prédisposition génétique, avec des antécédents familiaux de maladies auto-immunes, y compris la CBP et d’autres affections connexes telles que la maladie de Crohn ou la colite ulcéreuse.
Dans de nombreux cas, la CBP est asymptomatique, ce qui signifie que les personnes atteintes ne présentent aucun symptôme évident de la maladie. Elle est souvent diagnostiquée lors de tests sanguins de routine ou d’examens médicaux pour d’autres raisons. Cependant, même en l’absence de symptômes, la CBP peut entraîner des dommages progressifs aux voies biliaires, ce qui souligne l’importance d’un dépistage précoce et d’une prise en charge appropriée pour ralentir la progression de la maladie et prévenir les complications à long terme.
Les symptômes
Les symptômes de la cholangite biliaire primitive (CBP) peuvent varier d’une personne à l’autre, mais ils incluent généralement :
- Fatigue générale, qui peut être persistante et altérer la qualité de vie.
- Douleurs modérées du côté supérieur droit du ventre, généralement causées par l’inflammation et la congestion des voies biliaires.
- Ictère, qui se manifeste par une coloration jaunâtre de la peau et des yeux en raison de l’accumulation de bilirubine, un pigment biliaire.
- Démangeaison intense et persistante de la peau, principalement sur les paumes des mains et les plantes des pieds. Le prurit peut être très gênant et perturber le sommeil.
- Sécheresse des muqueuses, qui peut affecter différents systèmes du corps. Cela peut se manifester par une sécheresse vaginale chez les femmes, une sécheresse buccale et une sensation de gorge sèche, ainsi qu’une sécheresse oculaire, entraînant une irritation et une sensation de corps étranger dans les yeux.
- Douleurs osseuses, qui peuvent être ressenties dans différentes parties du corps et sont souvent décrites comme des douleurs articulaires ou musculaires. Ces douleurs peuvent être causées par une malabsorption de vitamines liposolubles, en particulier la vitamine D, qui est essentielle pour la santé osseuse.
Il est important de noter que certains patients atteints de CBP peuvent présenter tous ces symptômes, tandis que d’autres peuvent n’en présenter que quelques-uns. La sévérité des symptômes peut également varier d’une personne à l’autre. Il est essentiel de consulter un professionnel de la santé pour évaluer les symptômes, établir un diagnostic précis et mettre en place un traitement approprié.
Les complications
La cholangite biliaire primitive (CBP) peut être associée à certaines complications et affections concomitantes, notamment :
- Cirrhose : au fil du temps, l’inflammation et la destruction des voies biliaires peuvent entraîner une fibrose progressive du foie et éventuellement une cirrhose, caractérisée par la cicatrisation et la déformation du tissu hépatique. La cirrhose peut altérer la fonction hépatique et entraîner des complications graves.
- Polyarthrite rhumatoïde : il existe une association fréquente entre la CBP et la polyarthrite rhumatoïde, une maladie inflammatoire chronique qui affecte les articulations. Les deux conditions peuvent coexister chez certains patients, bien que la nature précise de cette association ne soit pas encore entièrement comprise.
- Thyroïdite : il a été observé une association entre la CBP et les maladies de la thyroïde, notamment la thyroïdite auto-immune, une inflammation de la thyroïde causée par une réaction auto-immune. Les mécanismes sous-jacents à cette association ne sont pas complètement élucidés.
Ces associations entre la CBP et d’autres maladies peuvent nécessiter une prise en charge médicale multidisciplinaire afin de traiter efficacement toutes les affections présentes chez un patient donné. Une évaluation approfondie par des professionnels de la santé est essentielle pour diagnostiquer et gérer ces associations de manière adéquate.
Les examens
Dans le cadre de la cholangite biliaire primitive (CBP), certains résultats biologiques peuvent être observés :
- Gamma-glutamyl transférase (GGT), phosphatase alcaline (PAL) et bilirubine : ces enzymes hépatiques peuvent être élevées en raison de l’atteinte inflammatoire des voies biliaires.
- Présence d’anticorps anti-mitochondries de type M2 : les anticorps anti-mitochondries sont souvent détectés dans le sérum des patients atteints de CBP. En particulier, la présence d’anticorps anti-mitochondries de type M2 est considérée comme un marqueur diagnostique spécifique de la CBP.
Dans certains cas, une ponction biopsie hépatique peut être réalisée pour confirmer le diagnostic de CBP. Cependant, cette procédure est rarement nécessaire, car le diagnostic peut généralement être établi sur la base des symptômes, des résultats biologiques et des antécédents du patient.
Il est important de souligner que le diagnostic de CBP ne repose pas uniquement sur un test biologique spécifique, mais plutôt sur une combinaison de critères cliniques, biologiques et histologiques. La prise en charge de la CBP doit être individualisée en fonction des caractéristiques propres à chaque patient.
Autres bilans
Dans le cadre de la cholangite biliaire primitive (CBP), certains examens complémentaires peuvent être réalisés pour évaluer le retentissement sur le foie et d’autres organes :
- Dosage du temps de prothrombine (TP) et du facteur V : ces tests évaluent la fonction hépatique et la capacité du foie à produire des facteurs de coagulation. Dans la CBP, une atteinte hépatique avancée peut entraîner une diminution du TP et du facteur V.
- Échographie hépatique : cet examen permet d’évaluer la structure et la taille du foie, ainsi que la présence d’éventuelles anomalies des voies biliaires intra ou extra-hépatiques.
- FOGD (Fibroscopie Œso-Gastro-Duodénale) : cette procédure permet d’examiner l’intérieur de l’œsophage, de l’estomac et du duodénum à l’aide d’un endoscope. Elle peut être réalisée pour évaluer d’éventuelles complications telles que des varices œsophagiennes.
En raison de l’association fréquente entre la CBP et l’ostéoporose, il peut être nécessaire de réaliser des examens spécifiques pour évaluer la densité minérale osseuse et le risque de fractures.
Ces examens complémentaires sont importants pour évaluer l’atteinte hépatique, diagnostiquer d’éventuelles complications et évaluer le retentissement sur d’autres organes. Ils contribuent à guider la prise en charge et le suivi des patients atteints de CBP.
 Le traitement
Le traitement
Étape 1 : prendre en charge
Tout d’abord, les professionnels de santé de ville jouent un rôle essentiel dans l’orientation et les premiers conseils aux patients suspectés de cholangite biliaire primitive (CBP). En cas de symptômes ou de résultats d’examens suggérant une CBP, le médecin généraliste peut procéder au diagnostic initial en effectuant une évaluation clinique approfondie et en prescrivant des tests sanguins spécifiques.
Cependant, en raison de la complexité de la CBP et de ses conséquences potentiellement graves, il est souvent nécessaire de faire appel à un hépatologue, un spécialiste des maladies du foie. L’hépatologue sera en mesure de confirmer le diagnostic de CBP et de mettre en place une prise en charge adaptée.
L’avis spécialisé de l’hépatologue est important pour plusieurs raisons. Tout d’abord, il sera en mesure d’interpréter les résultats des examens biologiques spécifiques à la CBP, tels que les anticorps anti-mitochondries de type M2. De plus, l’hépatologue est habitué à gérer les maladies hépatiques complexes et pourra évaluer l’étendue de l’atteinte hépatique et les complications éventuelles. En fonction de la gravité de la maladie, il pourra recommander des traitements spécifiques et mettre en place un suivi régulier pour surveiller l’évolution de la CBP.
La collaboration entre les professionnels de santé de ville, le médecin généraliste et l’hépatologue est donc essentielle pour assurer une prise en charge optimale des patients atteints de cholangite biliaire primitive.
Étape 2 : soulager les symptômes
Dans le traitement symptomatique de la cholangite biliaire primitive, plusieurs approches peuvent être envisagées pour soulager les symptômes spécifiques tels que les démangeaisons et le syndrome sec.
Il est important de noter que le traitement symptomatique vise à soulager les symptômes et à améliorer la qualité de vie du patient, mais il ne traite pas directement la cause sous-jacente de la CBP. Par conséquent, il est souvent nécessaire de combiner le traitement symptomatique avec des approches spécifiques pour ralentir la progression de la maladie et réduire l’inflammation et la destruction des voies biliaires. Cela sera abordé dans la section suivante sur le traitement curatif.
Étape 3 : soigner
Dans le traitement curatif de la cholangite biliaire primitive (CBP), les options thérapeutiques sont limitées et se concentrent davantage sur la gestion des symptômes et la prévention des complications que sur une guérison complète.
Actuellement, il n’existe pas de traitement curatif de première ligne pour la CBP. Certains médicaments sont parfois proposés au détriment du patient, car ils font pires que mieux.
Il est important de souligner que le traitement curatif de la CBP est complexe et dépend des caractéristiques individuelles du patient. Une approche personnalisée de la prise en charge est nécessaire, en tenant compte de l’étendue de la maladie, de la présence de complications et des besoins spécifiques du patient. Une équipe médicale spécialisée, notamment des hépatologues et des chirurgiens transplantologues, est essentielle pour évaluer les options de traitement et prendre les décisions les plus appropriées pour chaque patient.
 Surveillance
Surveillance
L’évolution de la cholangite biliaire primitive (CBP) est généralement lente, avec une progression de la maladie sur une période de plusieurs années, voire des décennies. La vitesse d’évolution de la maladie est considérée comme faible, ce qui signifie que les dommages aux voies biliaires se produisent progressivement au fil du temps.
Il est important de noter que chaque cas de CBP est unique et que l’évolution de la maladie peut varier d’une personne à l’autre. Certains patients peuvent présenter une progression plus rapide de la maladie, tandis que d’autres peuvent connaître une évolution plus lente.
Au fur et à mesure que la maladie progresse, il peut y avoir une augmentation des lésions au niveau des voies biliaires, une altération de la fonction hépatique et éventuellement le développement de complications telles que la cirrhose. Cependant, il est important de souligner que la CBP peut être une maladie chronique stable pendant de nombreuses années, sans progression significative des symptômes ou des lésions hépatiques.
La prise en charge médicale appropriée, y compris le traitement symptomatique et la surveillance régulière de la fonction hépatique, peut contribuer à ralentir la progression de la maladie et à prévenir les complications graves. Une approche multidisciplinaire impliquant des spécialistes hépatologues, des professionnels de la santé de premier recours et des équipes de transplantation hépatique peut aider à gérer efficacement la CBP et à optimiser les résultats à long terme.
Il est essentiel pour les patients atteints de CBP de maintenir un suivi médical régulier, de respecter les recommandations de traitement et de surveiller attentivement leur état de santé afin de détecter toute évolution de la maladie et d’adapter en conséquence leur plan de prise en charge.
Prévention
La prévention de la cirrhose dans le contexte de la cholangite biliaire primitive (CBP) comprend plusieurs mesures. Voici quelques recommandations importantes :
- Vaccinations : il est essentiel de maintenir à jour les vaccinations recommandées, notamment le vaccin contre l’hépatite A et l’hépatite B. Ces vaccins peuvent aider à prévenir les infections virales qui pourraient aggraver la fonction hépatique chez les patients atteints de CBP.
- Lutte contre la consommation excessive d’alcool : il est impératif d’éviter ou de réduire considérablement la consommation d’alcool. L’alcool peut endommager le foie et aggraver la progression de la CBP. Un soutien médical et psychologique peut être nécessaire pour aider les patients à arrêter de boire ou à limiter leur consommation d’alcool.
- Prise en charge des complications hépatiques : en cas de développement de varices œsophagiennes (dilatations veineuses dans l’œsophage) chez les patients atteints de CBP, des mesures préventives doivent être mises en place, telles que l’utilisation de médicaments comme le propranolol pour réduire le risque de saignement.
- Supplémentation en calcium et vitamine D : en raison du risque accru d’ostéoporose chez les patients atteints de CBP, il est recommandé d’envisager une supplémentation en calcium et vitamine D pour prévenir les problèmes osseux. Il est important de discuter avec un professionnel de la santé pour déterminer les doses appropriées et les modalités de supplémentation.
Il est essentiel que les patients atteints de CBP bénéficient d’un suivi régulier par des spécialistes hépatologues qui pourront adapter leur prise en charge en fonction de l’évolution de la maladie et des besoins individuels. Une approche multidisciplinaire, impliquant des hépatologues, des médecins généralistes, des nutritionnistes et d’autres professionnels de la santé, peut aider à fournir des soins complets et adaptés aux patients atteints de CBP.
Il convient de noter que la prévention de la cirrhose dans le contexte de la CBP repose sur la gestion adéquate de la maladie dans son ensemble, en contrôlant les symptômes, en surveillant régulièrement la fonction hépatique et en adaptant le traitement en fonction des besoins individuels.
Aller plus loin
Décelez les symptômes initiaux de la cholangite biliaire primitive pour préserver votre santé hépatique.












Laisse ton commentaire
Vous devez être connecté pour poster un commentaire.