Descente d’organe chez la femme
Imaginez un ensemble complexe d’organes qui soutiennent et maintiennent l’intégrité de votre système uro-génital, jouant un rôle crucial dans votre bien-être et votre qualité de vie. Maintenant, imaginez que cet équilibre délicat soit perturbé, entraînant un affaiblissement des structures de soutien et provoquant un glissement ou une descente de ces organes. C’est précisément ce qui se produit dans le prolapsus uro-génital, une affection qui peut toucher les femmes de tous âges, souvent accompagnée de symptômes gênants et impactant leur quotidien. Dans cet article, nous explorerons en détail le cette descente d’organe chez la femme, ses causes, ses symptômes et les options de traitement disponibles pour retrouver le confort et la qualité de vie que vous méritez.
 Qu’est-ce que ?
Qu’est-ce que ?
Définition
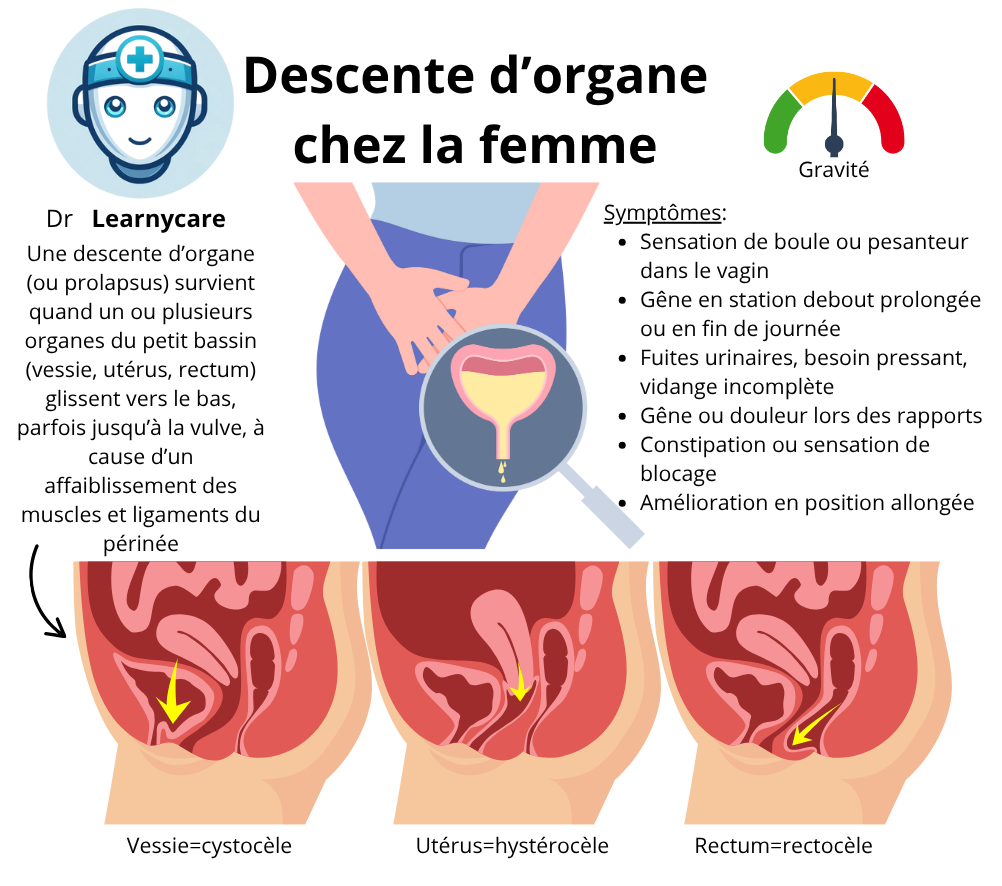
Le prolapsus uro-génital, également connu sous le nom de prolapsus pelvien, est un trouble qui se caractérise par la descente d’un ou plusieurs organes situés dans la région pelvienne. Les organes les plus fréquemment concernés sont l’utérus, la vessie et le rectum, qui peuvent glisser de leur position normale et exercer une pression sur les structures environnantes.
Le prolapsus est appelé différemment en fonction des organes touchés
- utérus : hystérocèle
- vessie : cystocèle
- rectum : rectocèle
Explications
Pour saisir pleinement la nature du prolapsus uro-génital, il est essentiel de se familiariser avec le plancher pelvien, un groupe de muscles et de tissus situés entre le pubis et le sacrum. Ce plancher pelvien joue un rôle crucial dans le maintien des organes pelviens en place, en assurant un soutien solide et en évitant leur descente. Malheureusement, divers facteurs peuvent affaiblir ces structures de soutien, entraînant ainsi le prolapsus uro-génital.
 Diagnostic de descente d’organe chez la femme
Diagnostic de descente d’organe chez la femme
Les personnes concernées
Le prolapsus urogénital est une affection relativement courante qui touche un nombre significatif de femmes tout au long de leur vie. Voici quelques informations sur son épidémiologie et les facteurs de risque associés :
On estime qu’environ 15% des femmes seront confrontées à un prolapsus urogénital à un moment donné de leur vie. Cela peut varier en fonction de divers facteurs tels que l’âge, les antécédents médicaux et d’autres facteurs de risque.
- Âge : le prolapsus urogénital est plus fréquent chez les femmes plus âgées. La prévalence de cette affection augmente avec l’âge, en raison des changements hormonaux, du relâchement des tissus et des muscles pelviens qui se produisent au fil du temps.
- Antécédents familiaux d’incontinence : les femmes ayant des antécédents familiaux d’incontinence urinaire ou d’autres problèmes pelviens ont un risque plus élevé de développer un prolapsus urogénital. Cela peut suggérer une composante génétique ou une prédisposition familiale à cette affection.
- Ménopause : la ménopause et la diminution des niveaux d’œstrogènes peuvent affaiblir les tissus pelviens et augmenter le risque de prolapsus urogénital. Les hormones jouent un rôle clé dans le maintien de la santé et de l’élasticité des tissus pelviens.
- Traumatisme et chirurgie pelvienne : les traumatismes pelviens, tels que les blessures lors de l’accouchement ou les chirurgies pelviennes antérieures, peuvent affaiblir les muscles et les ligaments du plancher pelvien, augmentant ainsi le risque de prolapsus urogénital.
- Grossesse et accouchement : des facteurs tels que la grossesse multiple, un poids de naissance élevé, un accouchement par voie basse prolongé ou l’utilisation d’instruments d’assistance tels que les forceps peuvent exercer une pression supplémentaire sur les muscles pelviens, ce qui peut contribuer au développement du prolapsus urogénital. De plus, l’absence de rééducation périnéale après l’accouchement peut également augmenter le risque.
- Constipation, toux chronique, infection urinaire : des affections telles que la constipation fréquente, une toux chronique ou des infections urinaires récurrentes peuvent augmenter la pression abdominale et exercer une tension supplémentaire sur les muscles et les ligaments du plancher pelvien, augmentant ainsi le risque de prolapsus urogénital.
- Diabète, tabagisme, alcool : certaines affections médicales telles que le diabète, ainsi que des habitudes de vie telles que le tabagisme et la consommation excessive d’alcool, peuvent affecter la santé des tissus et des muscles pelviens, augmentant ainsi le risque de prolapsus urogénital.
- Port de charges lourdes et station debout : des activités qui impliquent le port de charges lourdes de manière répétée ou une exposition prolongée à la position debout peuvent exercer une pression excessive sur les muscles pelviens, contribuant ainsi au développement du prolapsus urogénital.
Il est important de noter que la présence de facteurs de risque n’indique pas nécessairement que le prolapsus urogénital se développera, mais plutôt qu’ils peuvent augmenter la probabilité de son apparition. Une prise en charge précoce, la rééducation périnéale et des mesures préventives appropriées peuvent aider à réduire le risque ou à gérer efficacement cette affection.
Les symptômes de descente d’organe chez la femme
Le prolapsus urogénital peut se manifester par différents symptômes qui peuvent avoir un impact significatif sur la qualité de vie des femmes concernées. Voici quelques-uns des symptômes les plus couramment observés :
- Sensation de perte d’organe et pesanteur vaginale : Les femmes atteintes de prolapsus urogénital peuvent ressentir une sensation de descente ou de perte d’organes pelviens tels que l’utérus, la vessie ou le rectum. Elles peuvent également éprouver une sensation de pesanteur ou de tuméfaction dans la région vaginale.
- Besoin de réintégration manuelle : Dans certains cas, le prolapsus peut nécessiter une réintégration manuelle de l’organe concerné avant de pouvoir s’asseoir ou pour faciliter la miction. Cela peut être effectué par la patiente elle-même ou nécessiter l’aide d’un professionnel de la santé.
- Douleurs : Les douleurs associées au prolapsus urogénital peuvent varier en intensité et en localisation. Elles ont tendance à s’aggraver en position allongée ou en fin de journée, et peuvent être soulagées au repos.
- Dyspareunie : La présence d’un prolapsus urogénital peut rendre les rapports sexuels douloureux, ce qui peut avoir un impact sur la vie intime et la satisfaction sexuelle de la femme.
- Signes fonctionnels urinaires : Le prolapsus urogénital peut entraîner des troubles urinaires tels que des difficultés à uriner (dysurie) ou une fuite urinaire lors d’efforts physiques (incontinence urinaire d’effort). Ces symptômes peuvent être dus à la pression exercée sur la vessie par l’organe prolapsé.
- Signes fonctionnels digestifs : Bien que moins fréquents, certains troubles digestifs peuvent être associés au prolapsus urogénital, tels que la constipation ou l’incontinence anale. Ces symptômes peuvent être liés à la compression exercée sur le rectum par l’organe prolapsé.
Les signes de descente d’organe chez la femme
Les signes cliniques du prolapsus urogénital peuvent varier en fonction de la région affectée. Voici les principaux signes cliniques observés dans les domaines gynécologique et urologique :
Gynécologie :
- Inspection : lors d’un examen visuel, le prolapsus urogénital peut être identifié. Il peut se présenter de différentes manières, notamment comme un voussure au sein de la vulve, qui sort de la vulve ou au-delà de la vulve.
- Toucher vaginal : lors de cette palpation, le professionnel de santé peut évaluer le degré de prolapsus et déterminer s’il y a une suppression de l’éventuel prolapsus.
Urologie :
- Inspection : lors de l’inspection de la région pelvienne, le professionnel de santé peut observer des signes de prolapsus urogénital.
- Test de la toux : en demandant à la patiente de tousser tout en étant en position debout et avec la vessie pleine, le professionnel peut observer si des fuites urinaires se produisent. Ce signe peut confirmer le diagnostic de prolapsus urogénital.
- Manœuvre de Bonney : cette manœuvre consiste à placer l’index et le majeur de chaque côté du conduit urinaire pour exercer une pression. Si cette manœuvre arrête l’incontinence urinaire, cela est considéré comme un signe positif. Ce signe est un bon pronostic pour une intervention chirurgicale.
- Test d’Ulmsten ou test TVT : cette manœuvre vise à soutenir l’urètre sans exercer de pression excessive à l’aide d’une valve ou d’une pince spéciale. Si cette manœuvre arrête l’incontinence urinaire, elle est considérée comme un signe positif. Un test positif est un bon pronostic pour une intervention chirurgicale.
Ces signes cliniques sont importants pour évaluer la présence et la sévérité du prolapsus urogénital, ainsi que pour guider les décisions concernant le traitement et la prise en charge de cette affection. Il est recommandé de consulter un professionnel de santé spécialisé pour un examen approfondi et un diagnostic précis.
Les complications de descente d’organe chez la femme
Le prolapsus urogénital peut parfois entraîner des complications, et l’une d’entre elles est la vaginite. La vaginite est une inflammation ou une infection du vagin qui peut se produire en raison du prolapsus et des modifications anatomiques associées.
Lorsqu’un prolapsus urogénital se produit, les organes pelviens, tels que l’utérus, la vessie et le rectum, peuvent descendre et exercer une pression sur les tissus environnants, y compris le vagin. Cette pression et le frottement constant peuvent causer une irritation et une inflammation du vagin, favorisant ainsi le développement de la vaginite.
Les symptômes courants de la vaginite comprennent des démangeaisons vaginales, des pertes vaginales anormales, une sensation de brûlure lors de la miction et des rapports sexuels douloureux. Il est important de noter que la vaginite peut également être causée par d’autres facteurs tels que des infections bactériennes, fongiques ou virales, des réactions allergiques ou des déséquilibres hormonaux.
Si vous présentez des symptômes de vaginite associés à un prolapsus urogénital, il est recommandé de consulter un professionnel de santé, généralement un gynécologue, pour un diagnostic précis et un traitement approprié.
La prévention de la vaginite dans le contexte du prolapsus urogénital implique souvent la prise en charge adéquate du prolapsus lui-même, avec des options de traitement telles que la rééducation périnéale, les pessaires vaginaux ou, dans certains cas, la chirurgie de correction du prolapsus.
Il est essentiel de consulter un professionnel de santé pour évaluer vos symptômes, discuter des options de traitement et élaborer un plan de prise en charge adapté à votre situation individuelle.
Les examens de descente d’organe chez la femme
Avant d’envisager une intervention chirurgicale pour traiter le prolapsus urogénital, il est courant de réaliser un bilan pré-chirurgical complet pour évaluer l’étendue du prolapsus, identifier d’autres problèmes associés tels que l’incontinence urinaire et garantir une prise en charge appropriée. Dans le cas spécifique de l’incontinence urinaire, plusieurs examens peuvent être recommandés :
- Échographie : cet examen utilise des ondes sonores pour créer des images en temps réel des organes pelviens, y compris la vessie et l’urètre. Il peut aider à évaluer l’anatomie, la position et le fonctionnement de ces structures, ce qui peut être utile pour déterminer le type d’incontinence urinaire et guider le choix du traitement.
- IRM (Imagerie par Résonance Magnétique) : l’IRM est une technique d’imagerie avancée qui fournit des images détaillées des tissus mous et des structures anatomiques. Elle peut être utilisée pour évaluer l’étendue du prolapsus urogénital, la position de l’utérus, de la vessie et du rectum, ainsi que pour détecter d’autres anomalies potentielles.
- Bilan urodynamique : c’est un test spécialisé qui évalue le fonctionnement de la vessie et de l’urètre. Il peut mesurer la pression dans la vessie pendant le remplissage et la vidange, évaluer les réflexes urinaires et identifier les anomalies dans le contrôle urinaire. Le bilan urodynamique peut aider à déterminer si l’incontinence urinaire est due à une faiblesse des muscles pelviens, à une hyperactivité de la vessie ou à d’autres facteurs.
 Le traitement de descente d’organe chez la femme
Le traitement de descente d’organe chez la femme
Étape 1 : prendre en charge
La prise en charge du prolapsus urogénital implique la collaboration de différents professionnels de santé afin d’assurer un suivi complet et adapté à chaque patiente. Voici les rôles clés des différents acteurs de la prise en charge :
- Pharmacien : le pharmacien joue un rôle de conseil en fournissant des informations sur les produits disponibles en vente libre, tels que les dispositifs de soutien périnéal, les protections pour l’incontinence urinaire ou les crèmes vaginales. Il peut également répondre aux questions sur l’utilisation adéquate des médicaments prescrits et aider à gérer les éventuels effets secondaires.
- Médecin généraliste : le médecin généraliste joue un rôle essentiel dans la prise en charge initiale du prolapsus urogénital. Il peut suspecter le diagnostic en évaluant les symptômes et en réalisant un examen clinique. Le médecin généraliste peut prescrire des séances de rééducation périnéale, qui sont souvent recommandées comme traitement de première intention. En cas d’échec de la rééducation ou de complications plus importantes, il peut orienter la patiente vers un spécialiste plus spécialisé, tel qu’un urologue.
- Urologue : l’urologue est un spécialiste qui dispose d’outils diagnostiques plus précis pour évaluer la sévérité et l’étendue du prolapsus urogénital. Ils peuvent réaliser des examens complémentaires, tels que des bilans urodynamiques ou des imageries avancées, pour mieux comprendre les mécanismes sous-jacents et déterminer les options de traitement appropriées. Dans certains cas, lorsque le prolapsus est sévère ou que d’autres problèmes associés, tels que l’incontinence urinaire, nécessitent une intervention chirurgicale, l’urologue peut effectuer la chirurgie nécessaire.
La coordination entre ces différents professionnels de santé permet de garantir une prise en charge globale et personnalisée pour chaque patiente atteinte de prolapsus urogénital. Chaque étape du parcours de soins est importante pour assurer un diagnostic précis, un traitement adapté et un suivi approprié.
Étape 2 : soulager les symptômes de descente d’organe chez la femme
Pour soulager les symptômes associés au prolapsus urogénital, différentes options peuvent être envisagées en fonction de la sévérité et des besoins individuels de chaque patiente.
Il est important de noter que ces mesures de soulagement des symptômes ne traitent pas directement la cause sous-jacente du prolapsus urogénital, mais peuvent aider à améliorer la qualité de vie en atténuant les symptômes.
Étape 3 : décider du traitement
Le traitement curatif du prolapsus urogénital peut varier en fonction de la gravité des symptômes et de la préférence de la patiente.
Il est important de noter que le choix du traitement dépendra de la gravité des symptômes, des préférences individuelles de la patiente et de l’évaluation clinique réalisée par un professionnel de santé spécialisé, tel qu’un urologue. Une discussion approfondie avec le médecin permettra de déterminer la meilleure approche pour chaque cas spécifique.
Aller plus loin
Des sensations d’inconfort ou de pression pelvienne ? Découvrez comment la descente d’organe chez la femme pourrait affecter votre vie quotidienne et comment la traiter !







Laisse ton commentaire
Vous devez être connecté pour poster un commentaire.