Stéatose hépatique
La stéatose hépatique, communément appelée “foie gras”, est un trouble hépatique de plus en plus préoccupant qui suscite un vif intérêt dans le domaine de la santé. Elle est caractérisée par l’accumulation excessive de graisse dans les cellules du foie, ce qui peut entraîner des dommages et des complications potentiellement graves. Autrefois considérée comme une affection relativement rare, la stéatose hépatique est devenue une préoccupation majeure de santé publique en raison de l’augmentation alarmante de sa prévalence dans le monde entier. Cette affection est étroitement liée à des facteurs de mode de vie, tels que l’alimentation déséquilibrée, l’obésité, la sédentarité, mais aussi à certaines conditions médicales sous-jacentes. Comprendre les causes, les mécanismes et les conséquences de la stéatose hépatique revêt donc une importance capitale pour prévenir, diagnostiquer et traiter cette affection et ses complications associées. Dans cet article, nous explorerons en détail les aspects clés de la stéatose hépatique, en mettant l’accent sur les facteurs de risque, les mécanismes pathologiques, les manifestations cliniques, les méthodes de diagnostic et les stratégies de gestion et de prévention de cette maladie hépatique en pleine expansion.
 Qu’est-ce que ?
Qu’est-ce que ?
Définition et explications
La cause de la stéatose hépatique repose sur un déséquilibre entre l’apport et le métabolisme des lipides dans le foie. Normalement, le foie est responsable de la dégradation et de l’élimination des graisses provenant de l’alimentation ou des réserves de graisse du corps. Cependant, dans le cas de la stéatose hépatique, ce processus est altéré, ce qui entraîne une accumulation excessive de graisse dans les cellules hépatiques.
Plusieurs mécanismes contribuent au développement de la stéatose hépatique. L’obésité et l’excès de poids sont des facteurs majeurs, car ils induisent une résistance à l’insuline, perturbant ainsi le métabolisme des lipides dans le foie. L’insuline est une hormone essentielle pour la régulation du métabolisme des graisses, et sa résistance conduit à une augmentation de la production et de l’accumulation de graisses dans le foie.
Parallèlement, des facteurs génétiques, tels que des altérations dans le transport des graisses ou du métabolisme des lipides, peuvent également prédisposer à la stéatose hépatique. Certains troubles métaboliques, tels que le diabète de type 2 et l’hyperlipidémie, augmentent également le risque de développer une stéatose hépatique.
Une fois que la stéatose hépatique s’est installée, elle peut évoluer vers une stéato-hépatite non alcoolique (NASH), caractérisée par une inflammation du foie. L’inflammation est généralement provoquée par l’accumulation de graisse et les lésions cellulaires qui en résultent. La NASH peut progresser vers une fibrose hépatique, une cirrhose et même un carcinome hépatocellulaire dans les cas les plus graves.
Il est important de noter que la stéatose hépatique peut également être induite par une consommation excessive d’alcool, connue sous le nom de stéatose hépatique alcoolique. Cependant, dans cet article, nous nous concentrerons spécifiquement sur la stéatose hépatique non alcoolique (NAFLD), qui est la forme la plus courante de stéatose hépatique et qui est fortement associée à l’obésité, au diabète et à d’autres facteurs de mode de vie.
 Diagnostic
Diagnostic
Les personnes concernées
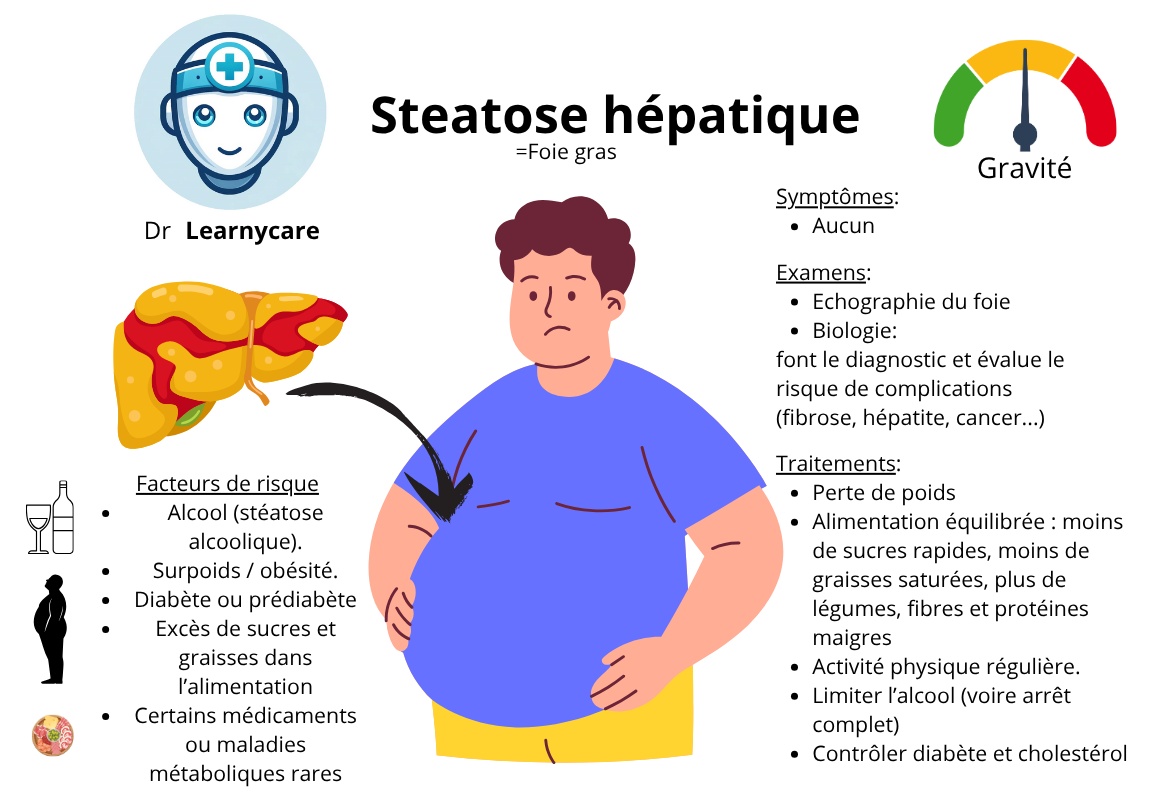
La stéatose hépatique, également connue sous le nom de maladie du foie gras, est une affection courante qui affecte un pourcentage important de la population. On estime que 20 à 30% des personnes présentent une stéatose hépatique dans le monde.
Plusieurs facteurs de risque sont associés au développement de la stéatose hépatique. L’obésité abdominale, c’est-à-dire l’accumulation de graisse autour de la région abdominale, est considérée comme l’un des principaux facteurs de risque. Les personnes en surpoids ou obèses ont un risque plus élevé de développer une stéatose hépatique.
La dyslipidémie, caractérisée par des niveaux anormaux de lipides (cholestérol et triglycérides) dans le sang, est également un facteur de risque courant. Des taux élevés de lipides sanguins peuvent entraîner un dépôt excessif de graisse dans le foie.
Le diabète est un autre facteur de risque important. Les personnes atteintes de diabète, en particulier du diabète de type 2, ont une prévalence plus élevée de stéatose hépatique en raison de l’association avec l’obésité et la résistance à l’insuline.
Dans de nombreux cas, la stéatose hépatique ne provoque pas de symptômes perceptibles. Cependant, certains patients peuvent ressentir une gêne abdominale ou une sensation de malaise général. Il convient de noter que la stéatose hépatique est distincte de la stéato-hépatite non alcoolique (NASH), qui est une forme progressive de la maladie avec une inflammation du foie.
Il est également important de mentionner que la consommation d’alcool est un facteur de risque distinct de la stéatose hépatique. Cependant, la stéatose hépatique non alcoolique fait référence à l’accumulation de graisse dans le foie chez des individus qui ne consomment pas d’alcool de manière excessive. Les recommandations en matière de consommation d’alcool raisonnable sont généralement inférieures à 20 grammes par jour chez les femmes et à 30 grammes par jour chez les hommes.
Les symptômes
Les symptômes de la stéatose hépatique peuvent varier d’une personne à l’autre, et certains patients peuvent ne présenter aucun symptôme. Cependant, voici les symptômes et signes cliniques qui peuvent être observés :
Symptômes généraux :
- Sensation de fatigue et de faiblesse générale.
- Malaise : sensation de mal-être diffus.
Symptômes digestifs :
- Gêne abdominale : sensation d’inconfort ou de pesanteur dans la région abdominale.
Les signes
Dans certains cas, une augmentation de la taille du foie peut être détectée à la palpation du ventre. Cependant, cette manifestation est parfois absente et dépend du degré de stéatose hépatique et de la présence d’autres complications.
Il est important de noter que ces symptômes et signes cliniques peuvent être présents dans d’autres affections hépatiques et ne sont pas spécifiques à la stéatose hépatique. Un diagnostic précis nécessite donc une évaluation médicale approfondie, y compris des examens complémentaires tels que des analyses de sang et des examens d’imagerie.
Les complications
Dans le cadre du diagnostic de la stéatose hépatique, plusieurs examens complémentaires sont généralement réalisés pour évaluer l’état du foie et confirmer le diagnostic. Voici quelques éléments importants concernant ces examens :
- Biologie :
- NFS (Numération Formule Sanguine) : ce test sanguin permet d’évaluer les cellules sanguines et de détecter d’éventuelles anomalies.
- Bilan hépatique (ASAT-ALAT-PAL-GGT) : ces marqueurs hépatiques mesurent les enzymes présentes dans le foie. Dans le cas de la stéatose hépatique, on observe généralement une augmentation des taux (jusqu’à plusieurs fois la normale), avec des taux d’ASAT (Aspartate Aminotransférase) supérieurs à ceux d’ALAT (Alanine Aminotransférase).
- Échographie : l’échographie est une méthode d’imagerie qui permet de visualiser le foie. Dans le cas de la stéatose hépatique, l’échographie révèle un foie hyperéchogène, c’est-à-dire qu’il apparaît plus brillant que la normale. Une hépatomégalie (augmentation de la taille du foie) peut également être observée dans certains cas.
- Scanner : le scanner est une technique d’imagerie plus précise qui permet d’obtenir des images détaillées du foie. Dans le cas de la stéatose hépatique, le scanner montre un foie hypodense, c’est-à-dire qu’il apparaît sombre.
En complément de ces examens, dans certains cas, une ponction biopsie hépatique peut être réalisée. Cela consiste à prélever un petit échantillon de tissu hépatique à l’aide d’une aiguille fine pour une analyse plus approfondie. La biopsie hépatique permet de confirmer le diagnostic de stéatose hépatique en montrant que plus de 5% des hépatocytes présentent des vacuoles graisseuses. Dans les cas de stéato-hépatite, la biopsie révèle également une inflammation, une fibrose voire une cirrhose du foie.
Ces différents examens permettent d’établir le diagnostic de stéatose hépatique et d’évaluer la sévérité de la maladie. Ils aident également les professionnels de santé à déterminer le traitement et à surveiller l’évolution de la maladie au fil du temps.
Les examens
Pour évaluer la fibrose hépatique, il existe des méthodes spécifiques permettant de mesurer le degré de cicatrisation et de rigidité du foie. Deux approches couramment utilisées sont les marqueurs sériques de fibrose et l’élastographie hépatique par échographie. Voici des informations sur ces deux techniques :
- Marqueurs sériques de fibrose : les marqueurs sériques de fibrose sont des tests sanguins qui mesurent certains paramètres spécifiques liés à la fibrose hépatique. Ces marqueurs comprennent par exemple le score de fibrose FIB-4, l’indice de fibrose Forns, l’APRI (Aspartate Aminotransferase to Platelet Ratio Index), ou encore le FibroTest. Ils sont utilisés pour évaluer le degré de fibrose et le risque de progression de la maladie. Cependant, il est important de noter que ces marqueurs peuvent donner une estimation de la fibrose, mais ils ne fournissent pas une évaluation aussi précise qu’une biopsie hépatique.
- Élastographie hépatique par échographie : l’élastographie hépatique est une technique non invasive qui utilise l’échographie pour mesurer la rigidité du foie. Elle repose sur l’utilisation d’une sonde spéciale qui génère des ondes de vibration à travers le foie. En mesurant la propagation de ces ondes, il est possible d’estimer la rigidité du tissu hépatique, ce qui est corrélé à la présence de fibrose. L’élastographie hépatique peut fournir des informations sur le degré de fibrose et aider à la surveillance de l’évolution de la maladie au fil du temps. Cette méthode est de plus en plus utilisée en pratique clinique car elle est non invasive, rapide et bien tolérée par les patients.
La mesure de la fibrose hépatique est importante pour évaluer la sévérité de la stéatose hépatique et guider le choix du traitement. Ces techniques non invasives offrent des alternatives précieuses à la biopsie hépatique, en évitant les complications potentielles associées à cet acte invasif. Cependant, dans certains cas, une biopsie hépatique peut toujours être nécessaire pour obtenir une évaluation plus précise de la fibrose et de l’état du foie. La décision d’utiliser ces méthodes de mesure de la fibrose sera prise par les professionnels de santé en fonction de chaque cas individuel.
 Le traitement
Le traitement
Étape 1 : prendre en charge
la prise en charge de la stéatose hépatique implique une collaboration entre différents professionnels de santé. Voici les principaux acteurs impliqués dans la prise en charge de cette affection :
- Professionnels de santé de ville : les professionnels de santé de ville, tels que les pharmaciens et les infirmiers, peuvent jouer un rôle important dans l’orientation et les conseils aux patients atteints de stéatose hépatique. Ils peuvent fournir des informations générales sur la maladie, les facteurs de risque et les mesures préventives, ainsi que des conseils sur le mode de vie et l’alimentation.
- Médecin généraliste : le médecin généraliste est souvent le premier professionnel de santé consulté par les patients présentant des symptômes ou des facteurs de risque de stéatose hépatique. Ils jouent un rôle essentiel dans le diagnostic précoce de la maladie et peuvent orienter les patients vers des spécialistes en cas de besoin.
- Gastroentérologue : le gastroentérologue est le spécialiste principalement impliqué dans la prise en charge de la stéatose hépatique. Ils sont formés pour diagnostiquer et évaluer la gravité de la maladie, ainsi que pour proposer des stratégies de traitement et de suivi adaptées à chaque patient. Ils peuvent également effectuer des procédures spécifiques, telles que des biopsies hépatiques ou des élastographies hépatiques, pour évaluer l’étendue de la fibrose hépatique.
- Nutritionniste et diététicien : étant donné que l’obésité et les troubles métaboliques sont des facteurs de risque importants pour la stéatose hépatique, les nutritionnistes et les diététiciens jouent un rôle clé dans la prise en charge de cette affection. Ils peuvent élaborer des plans alimentaires adaptés aux besoins individuels des patients, les aider à adopter une alimentation équilibrée et favoriser une perte de poids progressive et saine si nécessaire.
La prise en charge de la stéatose hépatique est multidisciplinaire et vise à traiter les facteurs de risque sous-jacents, à réduire l’accumulation de graisse dans le foie et à prévenir la progression vers des complications plus graves telles que la stéato-hépatite (NASH) et la cirrhose. Chaque cas sera évalué individuellement et des recommandations spécifiques seront proposées en fonction de la gravité de la maladie et des besoins du patient.
Étape 2 : soigner
le traitement curatif de la stéatose hépatique repose sur des mesures visant à réduire l’accumulation de graisse dans le foie et à améliorer la santé globale du patient.
 Surveillance
Surveillance
La stéatose hépatique, en particulier lorsqu’elle progresse vers une stéato-hépatite non alcoolique (NASH), peut entraîner des complications potentiellement graves, y compris un risque accru de développer un cancer hépatique.
La stéatose hépatique est caractérisée par une accumulation excessive de graisse dans les cellules hépatiques. Si elle n’est pas traitée et que la cause sous-jacente n’est pas corrigée, elle peut évoluer vers une inflammation du foie, une fibrose et finalement une cirrhose. La cirrhose hépatique est une condition dans laquelle le tissu cicatriciel remplace progressivement le tissu hépatique normal, ce qui altère la fonction hépatique.
La cirrhose hépatique est un facteur de risque majeur pour le développement du cancer hépatique, également connu sous le nom de carcinome hépatocellulaire. Le carcinome hépatocellulaire est l’un des cancers les plus courants dans le monde et est souvent associé à des maladies hépatiques chroniques, telles que la stéatose hépatique et la cirrhose.
Il est donc essentiel de prendre en charge la stéatose hépatique de manière précoce et appropriée afin de prévenir sa progression vers des stades plus avancés et de réduire le risque de complications, y compris le cancer hépatique. Cela implique généralement des modifications du mode de vie, telles que l’adoption d’une alimentation saine, la perte de poids en cas d’obésité, la gestion des maladies métaboliques sous-jacentes (comme le diabète et la dyslipidémie) et l’arrêt de la consommation excessive d’alcool.
Un suivi médical régulier est également important pour surveiller l’évolution de la stéatose hépatique, détecter toute progression vers une NASH et évaluer le risque de développement d’un cancer hépatique. Des examens tels que des tests sanguins, des échographies hépatiques et, dans certains cas, des biopsies hépatiques peuvent être utilisés pour évaluer l’état du foie et identifier d’éventuelles complications.
Il est crucial de souligner que la stéatose hépatique n’évolue pas systématiquement vers un cancer hépatique chez tous les patients, et un traitement précoce et adéquat peut contribuer à prévenir ou à ralentir cette évolution. Cependant, il est important d’être conscient du lien potentiel entre la stéatose hépatique et le cancer hépatique et de prendre les mesures appropriées pour minimiser les risques et promouvoir une santé hépatique optimale.
Aller plus loin
Des problèmes digestifs inexpliqués ? Découvrez comment la sténose hépatique pourrait être à l’origine de vos symptômes et les solutions pour protéger votre foie !










Laisse ton commentaire
Vous devez être connecté pour poster un commentaire.