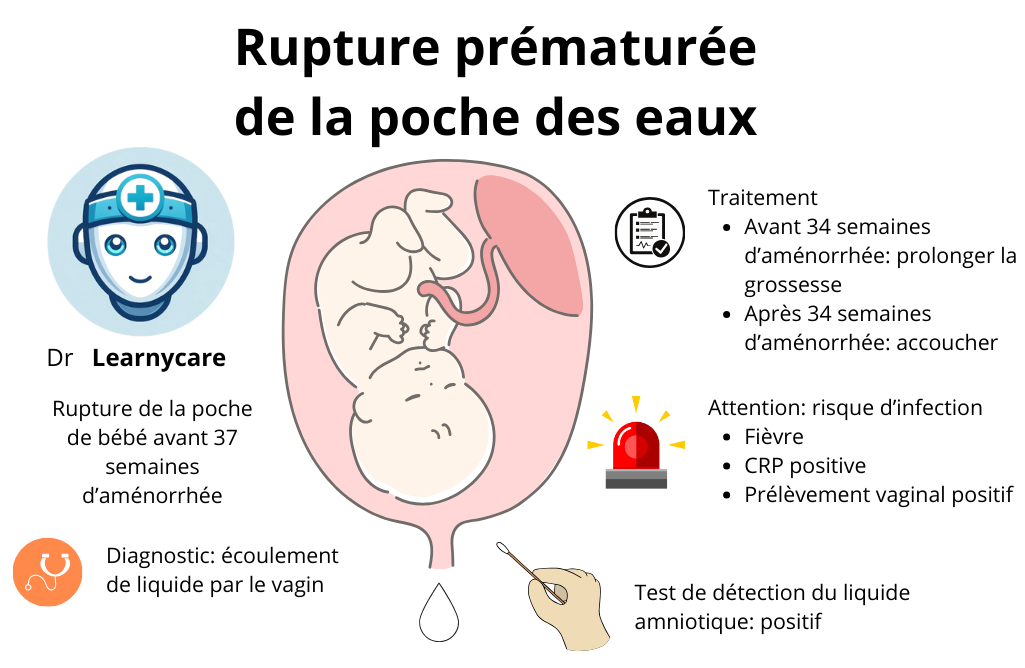
Rupture prématurée de la poche des eaux

L’attente de la naissance d’un enfant est un moment riche en émotions, plein d’anticipations et d’espérances. Mais parfois, la nature a ses propres plans, et certaines complications peuvent surgir, rendant ce voyage plus complexe. Parmi ces complications, la rupture prématurée de la poche des eaux (ou “des membranes” (RPM)) est un événement qui mérite une attention particulière. Se manifestant par une fuite de liquide amniotique avant le début du travail, elle peut surprendre nombre de futures mamans et susciter de nombreuses interrogations. Quels sont ses causes, ses conséquences et comment y faire face ? Immergeons-nous dans cet univers méconnu pour démystifier un phénomène qui concerne plus de femmes qu’on pourrait le penser.
 Qu’est-ce que ?
Qu’est-ce que ?
Définition
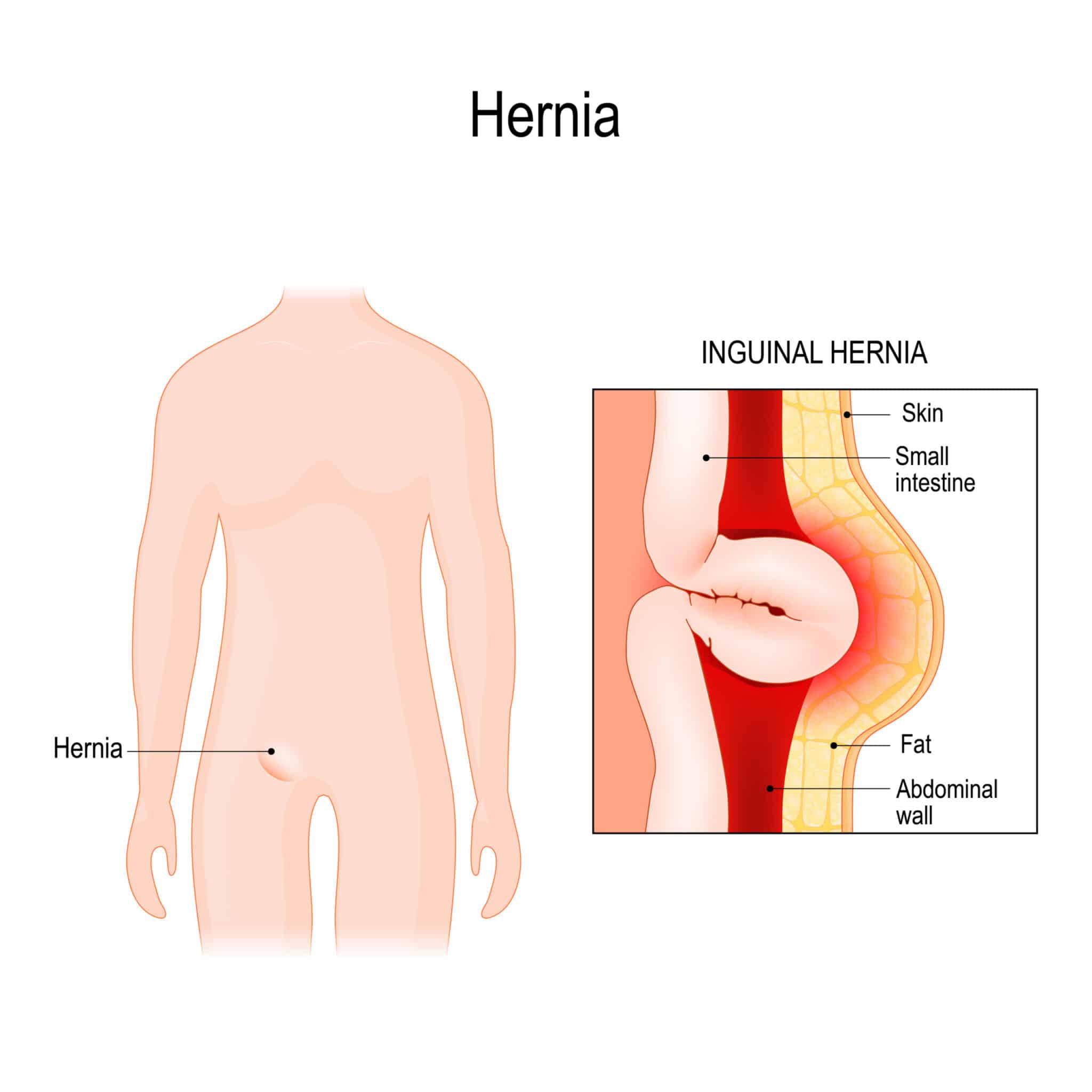
La rupture prématurée des membranes (RPM) désigne la rupture des membranes fœtales (sac amniotique) avant le début du travail. Elle peut survenir à n’importe quel stade de la grossesse après 20 semaines. Lorsque cela se produit avant 37 semaines d’aménorrhée, on parle de rupture prématurée des membranes préterme (RPMp).
Explications
Le sac amniotique a pour rôle principal de protéger le fœtus, lui fournissant un environnement stérile, tempéré et rempli de liquide amniotique, qui lui permet de bouger librement et protège contre les infections et traumatismes externes. Ainsi, sa rupture prématurée expose à plusieurs risques :
- Infections : sans la protection du sac amniotique, le risque d’infection pour le bébé et la mère augmente.
- Travail prématuré : la rupture peut conduire à des contractions et un accouchement prématuré.
- Problèmes de compression : sans liquide amniotique, le cordon ombilical peut se retrouver compressé, réduisant l’apport d’oxygène et de nutriments au bébé.
- D’autres complications : comme la prolapsus du cordon ombilical (lorsque le cordon descend avant le bébé).
La cause exacte de la RPM n’est pas toujours identifiée, bien que certains facteurs, tels que les infections, les traumatismes ou certaines conditions médicales, puissent y contribuer.
Si une femme enceinte suspecte une RPM, il est crucial qu’elle consulte immédiatement un professionnel de santé pour confirmer le diagnostic et mettre en place une prise en charge adaptée.
 Diagnostic
Diagnostic
Les personnes concernées
La RPM concerne environ 8 à 10 % de toutes les grossesses. C’est donc une préoccupation courante dans les soins prénataux.
La RPMp, qui survient avant 37 semaines d’aménorrhée, est moins fréquente que la RPM survenant à terme, mais elle représente une grande partie des naissances prématurées.
Elle est responsable de 20 à 30 % de toutes les naissances prématurées.
Bien que la RPM puisse survenir dans toutes les populations, certaines études ont montré des variations d’incidence selon les régions géographiques et les groupes ethniques. Ces variations peuvent être attribuées à des facteurs génétiques, environnementaux, socio-économiques ou à des différences dans l’accès aux soins de santé.
Plusieurs facteurs peuvent augmenter le risque de RPM, parmi lesquels :
- Les infections du tractus génital.
- Un antécédent de RPM dans une grossesse précédente.
- Une amniocentèse.
- Des traumatismes ou des blessures abdominales.
- Le tabagisme.
- Les grossesses multiples (jumeaux, triplés, etc.).
- Une histoire de chirurgie cervicale ou d’anomalies utérines.
Les symptômes
Pertes liquidiennes: La sensation la plus courante signalant une RPM est la fuite soudaine et inattendue de liquide du vagin. Elle peut être soit un écoulement continu soit une giclée soudaine de liquide clair, parfois difficile à distinguer des pertes urinaires.
Les signes
Visualisation de l’écoulement: lors de l’examen gynécologique, le médecin peut directement observer l’écoulement du liquide amniotique depuis le col de l’utérus, confirmant ainsi la RPM.
Tests diagnostiques:
- Prom test, Amniotest, ou Amnicator: ce sont des tests rapides utilisés pour détecter la présence de liquide amniotique dans le fluide vaginal. Ils fonctionnent en identifiant un pH élevé typique du liquide amniotique. Un résultat positif indique une forte probabilité de RPM.
- Fibronectine fœtale: ce test détecte la présence de fibronectine fœtale dans le fluide vaginal, une protéine normalement présente à l’interface entre le chorioamnios et le décidual maternel. Sa présence dans le fluide vaginal peut indiquer des lésions des membranes ou une inflammation, mais il est surtout utilisé pour évaluer le risque d’accouchement prématuré et non spécifiquement pour diagnostiquer une RPM.
Il est important de noter que, bien que ces tests puissent aider au diagnostic de la RPM, aucun test n’est infaillible. Par conséquent, la prise en compte du tableau clinique global, des antécédents de la patiente et des autres tests diagnostiques est cruciale pour établir un diagnostic précis.
Les complications
La chorioamniotite est une infection bactérienne de la membrane amniotique et/ou du liquide amniotique. Elle peut se développer après une rupture prématurée des membranes (RPM) et constitue une complication grave qui requiert une prise en charge médicale immédiate. Elle peut avoir des conséquences importantes pour la mère comme pour le fœtus.
Signes et symptômes de la chorioamniotite:
Pertes sales: des écoulements vaginaux fétides ou purulents peuvent être observés, témoignant d’une infection.
Hyperthermie: une température maternelle élevée (généralement supérieure à 38°C) est un signe classique de chorioamniotite.
Trouble du rythme fœtal: des anomalies du rythme cardiaque fœtal peuvent être détectées à la cardiotocographie. Ces anomalies peuvent être le signe d’un stress ou d’une souffrance fœtale secondaire à l’infection.
D’autres signes et symptômes peuvent inclure des douleurs utérines, une sensibilité abdominale lors de la palpation, ainsi qu’une augmentation du rythme cardiaque maternel.
Les examens
Lorsqu’une rupture prématurée des membranes (RPM) survient, une surveillance attentive est nécessaire pour identifier rapidement une éventuelle chorioamniotite. Cette surveillance inclut des examens biologiques qui permettent d’orienter le diagnostic et d’évaluer la sévérité de l’infection.
a-Biologie :
Si une chorioamniotite est suspectée, les examens biologiques suivants doivent être effectués deux fois par semaine :
NFS (Numération Formule Sanguine) : cette analyse sanguine permet d’évaluer le nombre de globules blancs, qui peut être augmenté en cas d’infection. De plus, d’autres paramètres comme l’hémoglobine et les plaquettes peuvent donner des indications sur l’état général de la patiente.
CRP (C-Réactive Protéine) : c’est un marqueur d’inflammation. Une élévation de la CRP peut indiquer la présence d’une infection ou d’une inflammation. Bien que non spécifique, une augmentation rapide de la CRP est souvent observée en cas de chorioamniotite.
PV (Prélèvement Vaginal) : ce prélèvement permet d’identifier la présence de bactéries pathogènes dans le vagin ou le col de l’utérus. Il donne des informations sur la flore vaginale et permet de détecter certaines bactéries pouvant causer une chorioamniotite, comme le streptocoque du groupe B.
ECBU (Examen Cytobactériologique des Urines) : même s’il est principalement utilisé pour diagnostiquer une infection urinaire, l’ECBU peut parfois montrer la présence de bactéries pouvant être impliquées dans la chorioamniotite. De plus, une infection urinaire non traitée peut être un facteur de risque pour le développement d’une chorioamniotite.
b-Autre examen
L’électrocardiotocogramme (ou cardiotocographie, CTG) est un examen médical utilisé principalement en obstétrique pour surveiller simultanément et en continu le rythme cardiaque du fœtus et les contractions utérines de la mère. L’objectif principal de cet examen est d’évaluer le bien-être fœtal et de déceler d’éventuels signes de souffrance fœtale pendant la grossesse et lors de l’accouchement.
 Le traitement
Le traitement
Étape 1 : prendre en charge
La prise en charge de la rupture prématurée des membranes est multidisciplinaire et fait intervenir plusieurs professionnels de santé, selon la sévérité et le contexte de l’incident. Voici comment ces différents acteurs collaborent pour garantir le bien-être de la mère et de l’enfant :
Professionnels de santé de ville:
- Rôle: ces professionnels sont souvent les premiers points de contact pour une femme qui soupçonne une RPM. Ils sont essentiels pour une première évaluation et pour diriger la patiente vers les soins appropriés.
- Actions: ils peuvent évaluer les symptômes initiaux, orienter la patiente vers un hôpital ou un spécialiste si nécessaire, et fournir des conseils initiaux sur la marche à suivre.
Médecin généraliste:
- Rôle: bien que le médecin généraliste ne soit pas un spécialiste en obstétrique, il joue un rôle clé dans la reconnaissance précoce des signes et symptômes de la RPM, surtout dans les régions où l’accès à un spécialiste peut être limité.
- Actions: suite à une évaluation initiale, le médecin généraliste peut poser un diagnostic préliminaire basé sur les symptômes et les antécédents de la patiente. Si une RPM est suspectée, il orientera généralement la patiente vers un obstétricien ou un hôpital pour une évaluation plus approfondie et une prise en charge spécialisée.
Obstétricien hospitalier:
- Rôle: en tant que spécialiste de la santé materno-fœtale, l’obstétricien est le professionnel le mieux placé pour confirmer le diagnostic de RPM, évaluer la situation et décider de la meilleure stratégie thérapeutique.
- Actions: l’obstétricien effectuera une évaluation clinique complète, utilisera des outils diagnostiques spécialisés (comme l’Amniotest ou le Prom test) pour confirmer la RPM, évaluera le bien-être fœtal à l’aide de la cardiotocographie et fournira des conseils sur la suite des événements, qu’il s’agisse d’une hospitalisation, d’une surveillance ou, dans certains cas, d’une décision d’accoucher. L’obstétricien collaborera également avec d’autres spécialistes, tels que les néonatologues, si une naissance prématurée est imminente.
En résumé : la prise en charge de la RPM est une collaboration étroite entre différents professionnels de santé. Chacun joue un rôle essentiel pour garantir la sécurité et le bien-être de la mère et de l’enfant. Une communication efficace et une orientation rapide vers le spécialiste approprié sont cruciales pour minimiser les risques associés à cette complication.
 Surveillance
Surveillance
En cas de RPM, une prise en charge adaptée et basée sur les meilleures preuves disponibles est essentielle pour minimiser les risques et garantir le meilleur pronostic pour la mère et l’enfant. Une communication ouverte avec le soignant, ainsi qu’une éducation et un soutien appropriés, sont cruciaux tout au long de cette période délicate.
Allez plus loin
Perte de liquide, inquiétudes… Et si c’était une rupture prématurée de la poche des eaux ? Apprenez à repérer les signes pour réagir sans attendre.









Laisse ton commentaire
Vous devez être connecté pour poster un commentaire.